
Desde que se iniciaran los primeros estudios en la década de los 70 del siglo pasado, existe amplia y reconocida evidencia científica sobre el efecto analgésico inducido por el ejercicio físico. Del mismo modo, se reconoce de forma unánime que la falta de actividad física es un problema añadido y secundario a los procesos de dolor crónico que agrava su morbi-mortalidad.
Varios estudios, tanto en modelo animal in vivo como en humanos, han evidenciado un incremento especial de las beta-endorfinas directamente proporcional a la intensidad del ejercicio realizado, tanto aeróbico como de resistencia.
El ejercicio físico aumenta los niveles de serotonina en muchas áreas del cerebro, incluidas las relacionadas con el control del dolor. Estudios, tanto en animales como humanos, correlacionan esta elevación de serotonina con el efecto analgésico posterior.
Todas las recomendaciones de las diferentes sociedades científicas recomiendan el ejercicio físico como parte de la terapia del paciente, pero insisten en la necesidad de individualizar las pautas, ya que unos ejercicios resultarían más eficaces que otros en función de la situación del paciente.
La Sociedad de Oncología Clínica de Australia (COSA) recomienda en su guía terapéutica el ejercicio como parte del tratamiento en todos los enfermos con cáncer. Sus recomendaciones son mantener al menos 21 minutos diarios de pauta de ejercicios y dos sesiones semanales de musculación, adaptados a la situación del paciente y bajo supervisión de especialistas en Medicina Física y Fisioterapeutas.
La American Cancer Society recomienda al respecto a los pacientes:
La astenia es un problema muy frecuente en los pacientes con cáncer, la mayoría de ellos experimenta algún grado de astenia durante el tratamiento quimioterápico y algunos persisten con el síntoma incluso años después de finalizado el tratamiento (aproximadamente la tercera parte). La astenia es el síntoma que mas afecta la calidad de vida de los pacientes con cáncer, por encima de las nauseas, la depresión y el dolor; con un impacto económico considerable.
Aunque la astenia relacionada con el cáncer es más prevalente durante el tratamiento activo del cáncer, la sensación de cansancio puede persistir en algunos sobrevivientes por meses o incluso años después de finalizar el tratamiento, una pequeña parte de los pacientes presumiblemente curados de cáncer se ven afectados por el cansancio siendo incapaces de trabajar o recuperar su estilo de vida previo a la enfermedad años después de finalizar el tratamiento.
Es importante que comente con su médico los factores que puedan estar contribuyendo a incrementar la sensación de cansancio: incluyendo la situación nutricional y la presencia de desacondicionamiento físico, con el fin de evaluar las causas tra y potencialmente reversibles y así poder orientar el tratamiento apropiado en cada caso particular.
Es muy importante optimizar el manejo de otros síntomas que puedan estar presentes tales como el dolor, disnea, nauseas, insomnio, depresión, etc, ya que esto puede contribuir a aliviar el cansancio.
En este caso nos centraremos específicamente en el ejercicio físico
En algunas circunstancias pueden ser útiles recomendaciones para conservar la energía durante las actividades básicas de la vida diaria tales como priorizar actividades, delegar tareas, posponer actividades que no son indispensables en caso de cansancio moderado-severo, participar en actividades sencillas que ayuden a distraer de la sensación de cansancio (principalmente en quienes experimentan cansancio extremo unos días tras el tratamiento o en pacientes en situación terminal). Sin embargo, estas medidas no deben aplicarse en sobrevivientes de cáncer, en quienes es fundamental la práctica del ejercicio físico de manera regular. El descanso prolongado induce a la pérdida de fuerza física y de resistencia.
Los estudios clínicos realizados en pacientes con cáncer para evaluar la eficacia del ejercicio físico moderado, como tratamiento de la astenia asociada al cáncer tienen muchas limitaciones en cuanto a su diseño.
Sin embargo, todos ellos han demostrado importantes beneficios en cuanto a la disminución del cansancio y el estrés emocional, mejorar la calidad del sueño, la capacidad funcional y la calidad de vida. En resumen, el ejercicio físico ha demostrado mejorar la astenia y la calidad de vida en los pacientes con astenia relacionada con el cáncer.
El ejercicio físico ha demostrado ser mucho más efectivo que otros tratamientos para el manejo de la astenia, tanto durante el tratamiento oncológico como después de él. La astenia se redujo significativamente con el ejercicio aeróbico, pero no con el entrenamiento de resistencia u otras formas de ejercicio.
Aunque muchos pacientes con astenia dudan que el ejercicio pueda ayudarles a mejorar sus síntomas, los programas de entrenamiento pueden aumentar la capacidad funcional, lo que conlleva una reducción en el esfuerzo para realizar las actividades habituales y por ende disminuye la sensación de cansancio.
Antes de recomendar algún programa de ejercicio es importante evaluar el nivel de actividad física del paciente, la presencia de desacondicionamiento, la participación previa en programas de ejercicio físico, la presencia de otras enfermedades o contraindicaciones para el ejercicio físico. La prescripción de programas de ejercicio debe ser individualizada teniendo en cuenta la edad, el tipo de tratamiento oncológico y la condición física del paciente; y tanto la intensidad como la duración del ejercicio deben ser bajas e ir incrementando lentamente hasta que la situación médica del paciente lo permita. Los pacientes con desacondicionamiento severo que inician programas de ejercicio no adaptados a su situación y necesidades individuales pueden tener complicaciones (contracturas, dolor, etc.) que pueden desanimar a continuar el programa e incrementar la sensación de cansancio/fatiga.
A menos que esté contraindicado (Ej. presencia de metástasis óseas líticas extensas, plaquetas muy bajas, fiebre, infección activa, etc) se recomienda a la mayoría de los pacientes con astenia relacionada con el cáncer tanto durante el tratamiento como después del mismo, realizar un programa individualizado de ejercicio aeróbico moderado de forma regular.
Se recomienda realizar 150 minutos de ejercicio aeróbico moderado (caminar rápido, ciclismo, natación) por semana, además de 2 o 3 sesiones de entrenamiento de la fuerza (levantamiento de pesas).
Las caminatas son seguras para la mayoría de los pacientes y pueden iniciar esta actividad tras consultar con sus médicos tratantes sin necesidad de realizar pruebas adicionales.
Los pacientes con alto riesgo de lesiones o complicaciones (pacientes con neuropatía, cardiomiopatias u otros efectos secundarios crónicos de la quimioterapia o radioterapia) deben ser valorados previamente por un especialista en terapia física/ rehabilitación.
El linfedema consiste en la acumulación de líquido linfático. Puede aparecer a cualquier edad y en cualquier momento, con o sin desencadenante.
Hay diferentes sistemas de clasificación del linfedema basados en la clínica, la etiología, la topografía, la edad de inicio u otros aspectos. Basándonos en la escala de clasificación más aceptada y la que más se utiliza actualmente, la clasificación de la International Society of Lymphology, vamos a distinguir básicamente entre:
La causa más común en nuestro medio es el linfedema secundario a la cirugía y/o la radioterapia, en las que se extirpan y/o radian ganglios linfáticos axilares, inguinales o cervicales. Es el caso de los tumores malignos de mama, así como de los tumores ginecológicos, prostáticos, de laringe, etc.
La elevada prevalencia de linfedema secundario, debido a la elevada incidencia de cáncer de mama, próstata, ovario, melanoma y linfomas, hace que nos planteemos la instauración de unos programas de prevención que hagan posible una detección y un tratamiento precoz.
Por ello, a continuación vamos a centrarnos en las principales medidas de prevención de linfedema en pacientes por proceso oncológico así como los ejercicios específicos a realizar para prevenir/tratar el linfedema.
Los ejercicios activos van a formar parte de los programas de prevención del linfedema y del tratamiento del mismo.
Estudios recientes muestran que, además de los ejercicios habituales recomendados, la elaboración personalizada de protocolos que engloben la actividad aeróbica, de resistencia y de flexibilización están indicados, ya que ni desencadenan ni exacerban el linfedema pero contribuyen a aumentar la calidad de vida de los pacientes.
Los ejercicios activos son un complemento habitual de los programas de prevención del linfedema y forman parte del tratamiento del mismo.
Se basan en el principio de que la contracción muscular puede actuar como mecanismo de bombeo extrínseco del sistema linfático. A su vez el ejercicio activaría el sistema simpático y este el tono de vasos linfáticos y venosos. Esto significaría una activación de la musculatura y la articulación del miembro hinchado un mejor funcionamiento de los vasos linfáticos.
Clásicamente se realizan ejercicios con la extremidad afectada de tipo aeróbico de corta duración con fases de relajación, combinado con ejercicios respiratorios para favorecer el drenaje del conducto torácico.
Es importante utilizar durante el ejercicio la prenda de contención, puesto que va a mejorar el retorno venoso y minimizar el fluido que queda en el espacio intersticial. También va a proporcional protección frente a cualquier agresión durante el ejercicio.
El ejercicio hay que individualizarlo en función del paciente.
Se recomienda animar al paciente a tener una vida activa.
En la mayoría de los estudios, dentro de su variabilidad, se plantean programas combinados de:
Se propone una adaptación progresiva del mismo, calculando un peso inicial que la paciente puede tolerar (aquel que puede realizar sin fatiga de 4-6 repeticiones), empezando con un número bajo de repeticiones hasta alcanzar 3 series de 10 con descanso entre ellas. El peso se puede ir aumentando progresivamente poco a poco según avanza el entrenamiento
Los ejercicios de resistencia pueden realizarse con bandas elásticas, banco de pesas o pesas libres con uso simultáneo de manga de compresión.
Toda esta combinación de ejercicios se haría una hora cada vez repartidos en 20-30 minutos de ejercicios aeróbicos y 20-30 minutos de ejercicios de resistencia y estiramientos.
Para finalizar se recomendarían realizar los ejercicios específicos de linfedema.
En función de la tolerancia y del paciente, bajo supervisión médica, se podría intensificar a medida que transcurren las semanas.
Ninguno de los protocolos ha demostrado ser eficaz, por sí solo en cuanto a disminución de volumen de la extremidad afectada, aunque sí en cuanto a flexibilidad, tensión arterial, capacidad aeróbica y una mejora en las escalas que valoran la calidad de vida.
Pautas para realizar los ejercicios:
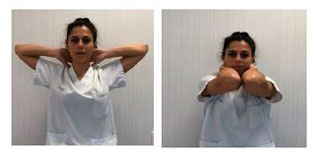
Ejercicios de cuello
La postura inicial es en una silla con las piernas sin cruzar. Se recomienda repetir cada ejercicio 10 veces. No hacerlo de manera rápida para evitar mareos. Posteriormente incorporarse despacio.

Ejercicios para movilización de hombro



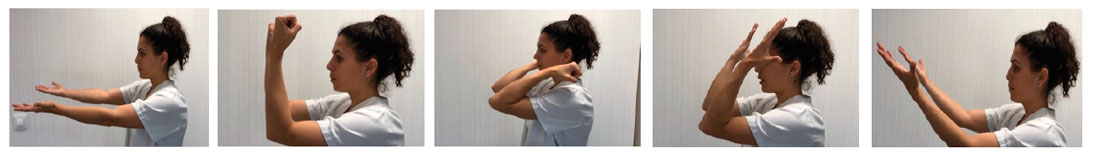
Ejercicios para muñeca y dedos

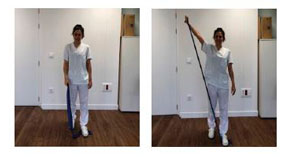
La duración total de la sesión es de 30 minutos aproximadamente todos los días. Se puede continuar realizando estos ejercicios 2-3 veces al día en función de la mejoría y estado del paciente[/text]
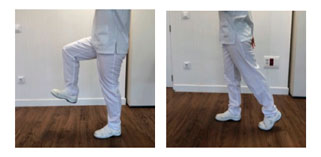



La duración total de la sesión es de 30 minutos aproximadamente todos los días. Se puede continuar realizando estos ejercicios 2-3 veces al día en función de la mejoría y estado del paciente.
La osteoporosis (OP) es la enfermedad ósea más frecuente. Ha sido definida como la epidemia silente del siglo XXI. Su carácter asintomático junto con su elevada prevalencia y cada vez mayor incidencia, la han hecho merecedora de tal definición.
Se caracteriza por la pérdida de masa ósea y la alteración de la disposición de las trabéculas óseas (se altera la cantidad y la calidad del hueso), de manera que el hueso se vuelve más poroso. De esta manera, los huesos se hacen más frágiles, resisten peor los golpes y se rompen con mayor facilidad. Se producen fracturas de forma espontánea, sin traumatismo o con un mínimo golpe.
La prevalencia de la OP aumenta con la edad y es más frecuente en mujeres, sobre todo posmenopáusicas. Aproximadamente un 20% de mujeres entre 50 y 84 años tienen OP.
La masa ósea es la cantidad de hueso que presenta una persona en su esqueleto en un momento de su vida y depende de muchos factores, entre ellos, la edad, el sexo y la raza.
En el interior del hueso se producen durante toda la vida numerosos cambios metabólicos, alternando fases de destrucción y formación de hueso. Estas fases están reguladas por distintas hormonas, la actividad física, la dieta, los hábitos tóxicos y la vitamina D, entre otros factores.
En condiciones normales, una persona alcanza entre los 30-35 años una cantidad máxima de masa ósea (pico de masa ósea). A partir de ese momento, existe una pérdida natural de hueso.
Las mujeres tienen con más frecuencia OP por varios motivos: su pico de masa ósea suele ser inferior al del varón y con la menopausia se acelera la pérdida de hueso.
Existen otras causas de OP, como son el consumo de tabaco, el alcoholismo, el uso de algunos fármacos (glucocorticoides, tratamientos para el cáncer de mama o cáncer de próstata…), la existencia de enfermedades inflamatorias reumáticas, alteraciones endocrinas, hepáticas y la insuficiencia renal, entre otras.
Algunos tratamientos para el cáncer de mama y el cáncer de próstata pueden causar pérdida de masa ósea porque disminuyen los estrógenos, la principal hormona femenina y la testosterona, principal hormona masculina. Además de su función en el desarrollo y reproducción de la mujer y el hombre, los estrógenos y la testosterona aumentan la densidad de los huesos (tamaño y fuerza), evitan la pérdida de masa ósea y disminuyen el riesgo de fracturas. Con menos estrógenos y testosterona, los huesos son más propensos a debilitarse y romperse fácilmente.
La OP no suele dar ningún síntoma, hasta que no se producen las fracturas. Esta enfermedad está relacionada con más de 8,9 millones de fracturas por año en todo el mundo, lo que equivale a una fractura cada 3 segundos. La localización más frecuente de las fracturas osteoporóticas son la columna vertebral, la cadera, el antebrazo distal y el húmero proximal, dado que son huesos en los que predomina la parte trabecular o esponjosa, que es más frágil. La probabilidad de una mujer de presentar una fractura en alguna de estas localizaciones tras la menopausia es superior al 40 %.
Además de la dieta, evitar hábitos tóxicos y el tratamiento farmacológico, el ejercicio físico es la mejor alternativa para todos los pacientes con osteoporosis, porque mejora la densidad mineral ósea y fortalece los músculos consiguiendo así una disminución del riesgo de fractura. Es fundamental evitar el sedentarismo y realizar una actividad física moderada, específica para cada individuo.
El tipo de actividad física que ha demostrado un mayor beneficio a la hora de prevenir la OP consiste en el entrenamiento aeróbico, por ejemplo, la caminata de alta intensidad y velocidad alternando con trote. Un entrenamiento que fortalezca específicamente la musculatura de las piernas y de la espalda, también mejora la masa ósea del fémur y de las vértebras lumbares. Se recomienda el ejercicio combinado y los programas de ejercicio en grupo, que incluyan actividades de carga de peso, entrenamiento del equilibrio, trote, carga de bajo impacto y fuerza muscular, para aumentar la masa ósea, o al menos, mantenerla.
En resumen, el ejercicio físico aeróbico (caminar a paso ligero, bailar, correr, montar en bicicleta) y los programas de entrenamiento físico para fortalecer los principales grupos musculares, son recomendables tanto en personas sanas como en pacientes con OP, para prevenir la fragilidad de los huesos y mantener su fortaleza. Concretamente, la Organización Mundial de la Salud (OMS) recomienda 150 minutos/ semana de actividad física moderada o 75 minutos/semana de actividad física vigorosa.
Para los pacientes que hayan sufrido múltiples fracturas o pérdidas muy severas de masa ósea es aconsejable la realización de ejercicios de bajo impacto como la natación, ya que así existe menos riesgo de traumatismo y por consiguiente de nuevas fracturas. Se recomienda, no obstante, la realización de una valoración previa por un médico, que determinará la frecuencia y el tipo de actividad física que debe adaptarse a las características clínicas del paciente, ajustándose a sus limitaciones y al grado de enfermedad, planteando siempre un entrenamiento progresivo de intensidad baja al inicio. Hay que considerar, que el espacio que va desde los vestuarios hasta el vaso acuático, es un espacio de alto riesgo de caidas, por la presencia de agua en el suelo.
En el caso de la densidad mineral ósea, es muy importante educar desde la infancia (la cantidad máxima de masa ósea se alcanza entre los 30-35 años) para que se adopten y se incrementen comportamientos activos. El mayor efecto del ejercicio sobre la masa ósea se produce durante el crecimiento. Para lograr un envejecimiento saludable y llegar a la vejez en buena forma física no podemos esperar a realizar ejercicio en edades avanzadas, sino que es necesario mantener una vida activa desde la niñez.
Así lo expresa la OMS, que destaca los indudables beneficios del deporte en adultos: “Reduce el riesgo de hipertensión, cardiopatía coronaria, accidente cerebrovascular, diabetes, cáncer de mama y de colon, depresión y caídas; mejora la salud ósea y funcional, y es un determinante clave del gasto energético; y es, por tanto, fundamental para el equilibrio calórico y el control del peso“.
Ejercicio que pueden servir como orientación, aunque lo más recomendable es que sean monitorizados por algún profesional de forma periódica.
De pie
Sentado
Tumbado
Además de fomentar el ejercicio físico, la Asociación Española contra la OP recomienda una correcta educación postural para evitar las fracturas asociadas.
Levantar objetos
Para sentarse
Para elevar objetos
Procure no levantar cosas por encima de la altura de los hombros, estas posturas pueden provocar lesiones. Si debe colocarlas mas arriba, súbase a una banqueta o escalera.
Para dormir
Desde el punto de vista clínico el síndrome de anorexia-caquexia se caracteriza por una disminución de la ingesta calórica con pérdida progresiva de tejido graso y muscular que llevan a una pérdida de peso considerable. Esta pérdida de peso se diferencia de otros tipos de adelgazamiento porque no revierte con la ingesta calórica. Al adelgazamiento se asocian otros factores como; pérdida de apetito, debilidad progresiva, aumento del consumo energético en reposo (metabolismo basal) y alteraciones metabólicas. Todo ello conlleva al paciente a tener una mala calidad de vida y unas limitaciones severas para realizar las actividades de la vida diaria.
Se estima que, alrededor de dos terceras partes de los pacientes con cáncer sufren un síndrome de anorexia o pérdida significativa de apetito, lo que conduce a la disminución acentuada de peso y desnutrición, con repercusiones significativas en la calidad de vida y morbimortalidad de los pacientes afectados. Aún se desconocen los mecanismos precisos que originan la pérdida de apetito; diversas hipótesis proponen que la patogénesis es multifactorial, dependiendo de las características biológicas del tumor, de la persona que lo padece y el tipo de tratamiento al que está siendo sometido.
La Anorexia, es el síntoma más frecuente de los pacientes oncológicos, está presente entre el 15% al 25% de los sujetos con cáncer y es casi universal en pacientes con enfermedad avanzada, presentándose en más de 80% de los casos. De hecho, esta pérdida acentuada de peso es uno de los principales factores de diagnóstico de un cáncer. Una de las principales consecuencias de la anorexia es la pérdida sustancial de peso, desencadenando desnutrición e inanición progresiva.
En el momento del diagnóstico de un cáncer cerca del 40% de los pacientes ya presentan un cuadro anoréxico. La aparición de anorexia puede ser debida a multitud de factores. Los principales motivos pueden variar, desde la presencia de cuadros dolorosos hasta la existencia de obstrucción gastrointestinal, pasando por las náuseas y vómitos inducidos por el tratamiento. Otros factores que pueden contribuir al desarrollo de la anorexia es la alteración del gusto, la aversión por la comida o los cambios en la percepción olfativa. Sin embargo, la ausencia frecuente de algunas de estas causas en el desarrollo de la anorexia, nos puede indicar que se debe a la existencia de determinados factores solubles producidos como respuesta al tumor, tanto por las células tumorales o por el propio paciente. La anorexia puede afectar de forma amplia a otros aspectos de la vida del paciente incluyendo aspectos emocionales o físicos, en la interacción social del paciente, en las actividades cotidianas así como en su imagen.
Desafortunadamente, la pérdida de peso tiene importante impacto en la calidad de vida del paciente, en la respuesta al tratamiento de quimioterapia, radioterapia y cirugía; además contribuye al desarrollo de mayores efectos tóxicos del tratamiento, y en la morbimortalidad, siendo en más del 20% de los pacientes oncológicos, la mayor causa de muerte.
La pérdida de peso constituye uno de los principales factores pronósticos para la respuesta al tratamiento de la enfermedad y la supervivencia global del paciente. Se asocia a menudo con debilidad, fatiga, pérdida de energía e incapacidad para el desarrollo de las actividades cotidianas. Esta pérdida puede ser consecuencia de la existencia de diversos factores que conducen a un descenso en la ingesta de nutrientes como náuseas y vómitos, la sensación de saciedad, o por efecto directo del tumor sobre el tracto gastrointestinal.
Los pacientes con cáncer, se encuentran ligados, generalmente, a la administración de quimioterapia y/o radioterapia. La administración de estas terapias puede desarrollar cuadros de estomatitis, mucositis, xerostomía y alteraciones en la percepción del olor y del gusto. Para evitar la aversión de la comida, se recomienda a los pacientes bajo tratamiento quimio y/o radioterápico, que éstas sean ligeras y ricas en carbohidratos, evitando el exceso de proteínas, ya que éstas desarrollan con mayor frecuencia cuadros de aversión o rechazo. En estos pacientes, es aconsejable el aporte de suplementación alimentaria para modular la función inmune y metabólica del organismo, además de estimulantes para el apetito.
Además de la fatiga, otra de las complicaciones que nos encontramos en pacientes con síndrome de anorexia-caquexia es la pérdida de masa muscular. Es frecuente y de pronóstico muy relevante en pacientes con cáncer. La debilidad muscular característica en estos pacientes conlleva una disminución en la actividad física del paciente y a un deterioro de su estado funcional, afectando determinadas actividades rutinarias. Además, la presencia de fatiga junto con una pérdida de peso importante, puede derivar en el desarrollo de cuadros depresivos y en alteraciones de las relaciones interpersonales.
Para todo ello, la realización de actividad física es importante para estos pacientes. El ejercicio no sólo ayudará a estos pacientes durante el periodo de su enfermedad, sino que también antes y posteriormente a la misma. Realizar actividad física les mantendrá una buena salud general y ayudará a prevenir la enfermedad. Además, debemos tener en cuenta que la práctica de actividad física puede estimular el espíritu de lucha y aportar energía y motivación para afrontar la enfermedad. El ejercicio físico mejora la autoestima del paciente, la condición física y la tolerancia al tratamiento.
No debemos olvidarnos de las complicaciones que supone lidiar con los tratamientos y las secuelas quirúrgicas de los pacientes; por ello debemos crear planes de ejercicios totalmente personalizados y adaptados a la situación de cada individuo.
La actividad física en estas personas debe ser monitorizada, ya que en la mayoría de los casos los pacientes se encuentran en un estado de gran debilidad muscular, fuerte fatiga, y situaciones psicológicas complicadas. Es por ello, que el objetivo de los programas de actividad física en estos pacientes vayan encaminados a mejorar las actividades de su vida cotidiana, así como el de mejorar el estado funcional y emocional de los pacientes.
Los ejercicios deben estar adaptados a sus a sus limitaciones, edad, situación física actual y secuelas de la enfermedad. Otro aspecto importante es el de estimular su motivación para realizar la práctica de actividad física.
Los principales problemas con los que nos encontramos en los pacientes oncológicos con síndrome de anorexia-caquexia son:
Se ha demostrado que el ejercicio físico es una intervención segura y eficaz en el manejo de la fatiga relacionada con el cáncer en pacientes sometidos a tratamiento activo. Se destaca la importancia de la prescripción del ejercicio físico en la rehabilitación oncológica, en especial el entrenamiento de la fuerza muscular en pacientes con el síndrome de anorexia-caquexia.
En este tipo de pacientes debemos aplicar un protocolo de ejercicio de intensidad media a moderada, sin gran intensidad y moderando el gasto de energía. Esto significa, que no debemos realizar actividades físicas que supongan un gran gasto calórico para el paciente y si centrarnos más en ejercicios para mejorar su movilidad y fuerza muscular.
Es primordial poder relacionar y objetivar cuál es el impacto que tienen las terapias médicas para formular tratamientos de ejercicio físico que mantengan o mejoren la condición de salud, considerando funciones físicas, estructurales y el impacto en la actividad y participación psicosocial.
A la hora de prescribir un programa de actividad física en pacientes oncológicos con síndrome de anorexia-caquexia debemos tener en cuenta diversos factores como:
Además, estos programas de ejercicios deben ser pautados por un especialista en Ciencias de la Actividad Física y el Deporte, que se haya especializado en este tipo de pacientes. Este programa debe incluir una serie de criterios como; estado general del paciente (físico y emocional), tipo de ejercicio, intensidad, frecuencia y duración del mismo.
Debemos tener en cuenta el objetivo a la hora de establecer un programa de actividad física para pacientes oncológicos que padezcan anorexia.
El objetivo principal será mejorar la calidad de vida de estos pacientes a partir de:
Algunas de las recomendaciones para realizar la práctica de actividad física en estos pacientes sería:
El ejercicio físico mejora la calidad de vida de los pacientes oncológicos. La conexión entre el ejercicio y la mejora de la salud psicológica y física ha sido bien demostrada. El ejercicio aérobico de intensidad moderada ayudara a los pacientes a estar más activos y tener menor sensación de fatiga, junto con una mejoría de la capacidad funcional que aportará la realización de ejercicios de tonificación muscular.
En los pacientes con cáncer las metas de un programa de ejercicios están explícitamente orientadas a facilitar la reestructuración de la condición física, aliviando los síntomas, asistiendo a las personas en la adaptación de un nuevo nivel de bienestar y mejorando la calidad de vida.
La intervención de Fisioterapia en pacientes oncológicos paliativos, es de gran ayuda en el control de síntomas y signos, hay gran evidencia que la patología oncología presenta síntomas no solo relacionados con la enfermedad sino también con el tratamiento donde destacan problemas musculo esqueléticos, neurológicos, dolor, disnea además de otros síntomas que podrían beneficiarse con la fisioterapia.
La sensación de bienestar general y de calidad de vida asociada al funcionamiento físico, emocional, cognitivo y social, control de síntomas y estado de salud global son aspectos que mejoraran con la práctica de actividad física.
En los últimos años, el uso de terapias complementarias ha demostrado beneficios para los pacientes oncológicos. Estudios demuestran el efecto de terapias complementarias como la meditación, relajación, terapia energética, yoga, reflexología, maso terapia, suplementos nutricionales, músico terapia…
La efectividad de estas intervenciones en pacientes oncológicos se refleja en una disminución de los efectos de la ansiedad, la angustia y el estrés producidos por la incertidumbre de la evolución del cáncer, considerándose un tratamiento tanto curativo como paliativo.
Sanitas Hospitales ha ampliado su oferta de Cirugía Cardiaca en Madrid con el establecimiento de una red integrada que está formada por un mismo equipo ...
El Hospital La Moraleja se mantiene como 6º hospital privado con mejor reputación en el Monitor de Reputación Sanitaria 2023