
La mejora en las condiciones de vida, así como los avances sanitarios en el diagnóstico y tratamiento de las enfermedades, han permitido un aumento progresivo de la esperanza de vida. La población envejece y el cáncer se asocia al incremento de la edad
La incidencia de una enfermedad se define como el número de casos nuevos de enfermedad en una determinada población y en un determinado espacio de tiempo.
En el año 2018 y a nivel mundial, se registraron, por encima de los 15 años de edad, un total de 17.878.791 de casos nuevos de cáncer. De entre ellos:
En Europa, para la misma fecha y rango de edad (≥ 15 años), el número de casos nuevos fue de 4.212.207, un 23,5% del total mundial. En este caso:
Datos de incidencia de cáncer, provenientes del Reino Unido en el período 2013-2015, alumbran las siguientes conclusiones (Figuras 1a y 1b):
La situación en España se encuadra entre el promedio europeo y el británico. Así, en el año 2018, el número de casos nuevos registrados en la población ≥ 15 años fue de 269.360, de los cuáles, el 62% corresponde a los ≥ 65 años, el 35% a los ≥ 75 años y el 12,7% a los > 85 años.
En nuestro país, la probabilidad de desarrollar cualquier tumor desde el nacimiento hasta los 85 años es del 50,90% para el varón y del 28,3% para la mujer (Figura. 2). Los cinco tipos tumorales, que con mayor probabilidad se desarrollan, para los que alcanzan esta edad, son en orden descendente de frecuencia (Tabla 1):
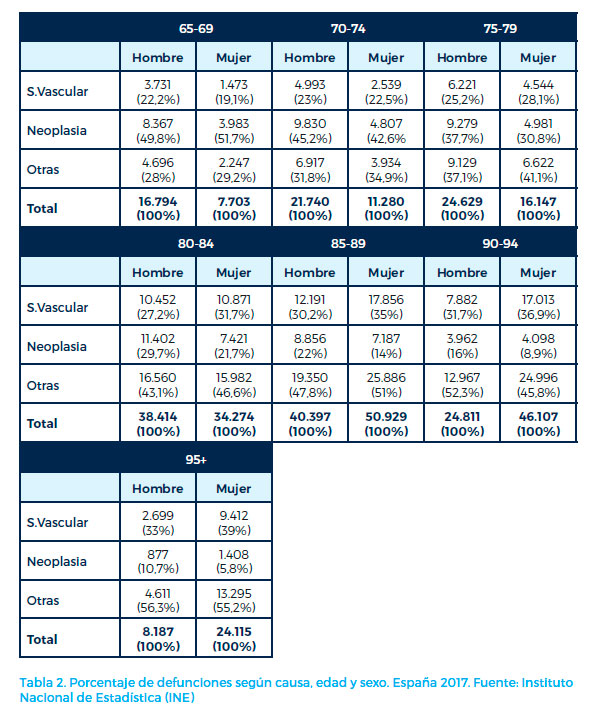
El número de fallecimientos en España en el año 2017 asciende a 424.523 personas. De ellos, 365.527, el 86%, corresponden a personas ≥ 65 años. Asimismo, los sujetos ≥ 75 años son responsables del 72,5% de las defunciones y los ≥ 85 años responden del 45,8% de las mismas. En consecuencia, actualmente, sólo un 14% de los fallecimientos suceden por debajo de los 65 años.
La primera causa de muerte en el conjunto de las personas ≥ 65 años es la enfermedad vascular. Ella es la responsable de 111.877 defunciones, el 30,5% del total de muertes en los ≥ 65 años. La segunda causa es la enfermedad neoplásica, originaria de 75.338 muertes, el 20,5% del total. Entre ambas dan cuenta del 51% del total de fallecidos.
De forma genérica, la enfermedad neoplásica es la principal causa de muerte en ambos sexos desde los 65 a los 80 años de edad, pasando a ser la segunda causa posteriormente (Tabla 2).
Por otro lado, el resultado de la prueba de “screening” debe ser válido para un tiempo razonable. Si la historia natural de un tumor fuera muy agresiva, (ser indetectable por cribado a estar avanzado en pocos meses), la prueba de “screening” no tendría sentido.
Un test de “screening” será tanto más válido en la práctica clínica, cuanto mejor sea la combinación de todas estas características.
Los riesgos de una prueba de detección precoz tumoral se dividen en dos grandes grupos: procedimentales y de resultado.
Los riesgos asociados al procedimiento en sí, afortunadamente suelen ser de intensidad baja. Todas las pruebas de detección suelen producir molestias menores, así como un grado variable de ansiedad ante la espera y /o confirmación de los resultados los test que precisan radiación (mamografía, TAC de baja dosis) añaden un riesgo extra de neoplasia. Por ejemplo, el número de muertes debidas a cáncer por radiación debido al “screening” con mamografía digital es del 0,4- 1,2 por 10.000 mujeres con cribaje durante toda su vida (se previenen 45 muertes por 10.000 personas cribadas). La colonoscopia tiene un riesgo de perforación del 30 por 10.000 y un riesgo de muerte del 2 por 10.000 individuos cribados durante toda su vida.
Los riesgos de resultado aparecen cuando existen “falsos negativos” o “falsos positivos”. En el primer caso, la ausencia de detección de un cáncer ya presente, retarda la implantación de un tratamiento adecuado en estadios iniciales y puede abocar al paciente a una detección tardía, de consecuencias imprevisibles, dependiendo del tipo y estadio tumoral.
En el segundo caso, las personas “falsamente positivas” se enfrentan a los riesgos procedimentales y de resultado de nuevas pruebas complementarias para confirmar el diagnóstico inicial de sospecha. En el caso del tumor mamario, el riesgo acumulado de tener al menos un falso positivo, en un hipotético “screening” anual durante 10 años es del 50-60%, y el de la necesidad de tener que someterse a una biopsia innecesaria es del 7-10%.
Resaltar que, respecto a las personas mayores, existe una mayor probabilidad de aparición de la denominada “cascada de problemas”, o concatenación de complicaciones de los distintos procedimientos diagnósticos y terapéuticos que pueden llegar a producir perjuicios graves en la persona.
De otra parte, deben tenerse en cuenta las posibles consecuencias negativas de administrar un tratamiento, que probablemente no hubiera sido necesario, por tratarse de un caso de “sesgo de tiempo de espera" o de “sobrediagnóstico”.
El “sesgo de tiempo de espera” significa que no existe ningún beneficio sobre la mortalidad del paciente por haber detectado el tumor en un estadio precoz frente a haberlo detectado por una manifestación clínica sintomática (Figura 3a).
El “sobrediagnóstico” se produce cuando no existe ningún beneficio sobre la mortalidad del paciente por haber detectado el tumor en un estadio precoz, frente a no realizar prueba de cribado para su detección, por la alta probabilidad de fallecer por otra causa no relacionada con el tumor (concepto de mortalidad competitiva), hecho muy a tener en cuanto en las personas de edad avanzada (> 85 años) (Figura 3b).
Como ejemplo, en el tumor mamario, la frecuencia de “sobrediagnóstico” se estima en un 10-20% de los cánceres diagnosticados. Para no caer en el “sobrediagnóstico” es importante que la esperanza o expectativa de vida del paciente a cribar sea razonable. Como regla general, cualquier test de “screening” para el cáncer demuestra su eficacia en un plazo mínimo de diez años; en consecuencia, la expectativa de vida de un paciente para plantear un cribado debe ser al menos igual o mayor a esta cifra.
La expectativa de vida no es la misma para todos los individuos y es muy variable para los sujetos con una misma edad cronológica. Así, la expectativa de vida de una persona a los 70 años, puede ser inferior a la de una persona con 85 años. ¿Qué implica este hecho? Que una prueba de “screening” puede estar indicada en una mujer de 85 años perteneciente al tramo superior de expectativa de vida y no estarlo en un varón de 70 años perteneciente al tramo inferior de la misma (Figura 4).
La pertenencia de un sujeto a cada uno de estos tramos de expectativa de vida se realiza en base a su edad cronológica, comorbilidad, situación funcional, de fragilidad y parámetros bioquímicos. De ahí la importancia, como se verá más adelante, de una previa y exhaustiva valoración clínica y funcional (valoración geriátrica integral), antes de tomar decisiones sobre la realización de una prueba de cribado.
El hecho que realmente define si un test de “screening” es válido o no, para su utilización en la práctica clínica, es la observación de su efecto sobre la mortalidad tras su aplicación en la población.
En el paciente mayor las intervenciones suelen valorarse según su repercusión en la calidad de vida, en el nivel funcional y, de forma secundaria, en la mortalidad, habitualmente limitada. ¿Por qué entonces, hablamos de resultados de mortalidad y no de funcionalidad en el “screening” del cáncer? Porque su patrón, en la relación del binomio discapacidad-mortalidad, es muy distinto al de otras enfermedades prevalentes como la artrosis, la enfermedad de Parkinson, la enfermedad pulmonar obstructiva crónica o la insuficiencia cardíaca. El cáncer mata más que discapacita, por ello, se debe valorar la mortalidad. Basta señalar, que habitualmente, entre el inicio de la discapacidad y la muerte producida por un tumor maligno, existe un periodo medio muy corto de unos 3 meses de duración (Figura 5).
Los cinco tumores que actualmente son susceptibles de detección mediante prueba de cribado son: cuello de útero, próstata, mama, colon y pulmón. El conjunto, de todos ellos, provocaron el 42% de las muertes por neoplasia en las personas ≥ 65 años, en el año 2015 en España. Ello significa, que no existe prueba de cribado para el conjunto de tumores que provocan el 58% restante de fallecimientos (Figura 6a y 6b).

Cáncer de Cuello de útero
La neoplasia de cuello uterino es uno de los dos tumores, junto con el de colon, en los cuáles los test de “screening” tienen un efecto de prevención primaria además de secundaria, es decir, detectan lesiones pre-malignas antes de que se produzca la malignización de la lesión.
La edad recomendada por las principales guías internacionales, para la interrupción del “screening”, oscila entre los 60 y 70 años. A esta edad debe suspenderse el “screening” en las pacientes que tengan 3 citologías anuales o 2 citologías anuales y un test del papilomavirus humano (HPV) negativos, dentro de los últimos 5 años. Las pacientes de cualquier edad sometidas a una histerectomía también son susceptibles de seguir esta recomendación.
Más allá de los 70 años, no existe evidencia del beneficio del cribado, salvo en mujeres nunca estudiadas, en las cuáles se puede realizar una colposcopia bi o trianual entre los 65 y 75 años.
Cáncer de Próstata
El problema del cáncer de próstata es que no se ha encontrado un efecto reductor de la mortalidad mediante la prueba de cribado de medición del Prostate Specific Antigen (PSA).
La incidencia de esta neoplasia sigue aumentando en los últimos 25 años, mientras que la mortalidad no experimenta ninguna reducción. Este hecho se debe a las especiales características de este tumor. En necropsias se puede observar cómo el cáncer de próstata está presente sin haber causado sintomatología alguna en el 30%-80% de los varones ≥ 70 años, dependiendo de las series. Por ello, el riesgo de “sobrediagnóstico” es muy alto y las repercusiones no deseadas del tratamiento, bien quirúrgico, radioterápico, hormonal o quimioterápico, como la incontinencia urinaria o la impotencia, pueden comprometer de forma gravosa la calidad de vida del sujeto.
En la actualidad, existen dos posiciones respecto al cribado del cáncer de próstata:
En el año 2011, el USPSTF (United States Preventive Services Task Force), fue radical y recomendó no realizar prueba de “screening” con el PSA en ningún sujeto. Todavía es muy pronto para conocer su repercusión, pero al parecer, tras interrumpir los programas de “screening” se ha objetivado una disminución del número de diagnósticos de tumores de próstata, lo cual era de esperar. El problema surge, cuando se observa que disminuye el diagnóstico, no sólo de los tumores de bajo riesgo sino también, los de riesgo intermedio y alto. Es por ello, que la tendencia actual es ofrecer el test de “screening” con mayor flexibilidad, sobre todo en pacientes con antecedentes familiares u otros factores de riesgo.
Cáncer de Mama
Todas las sociedades científicas recomiendan prueba de cribado con mamografía digital. La controversia fundamental actual es delimitar hasta qué edad se debe mantener el “screening” del tumor mamario. Algunas sociedades se basan en tramos de edad y otras en expectativa de vida activa. Lo que parece estar más claro, es que la década de la vida en la que el cribado es más eficaz es la comprendida entre los 60 y los 70 años.
La edad de inicio y finalización del “screening”, e incluso el intervalo de realización de la mamografía, son decisiones subjetivas que se basan en modelos matemáticos. Según estos modelos, el cribado puede ser anual o bianual, hasta los 75 años o mientras la mujer posea una estimación de 10 años de expectativa de vida.
Cáncer Colorrectal
En el “screening” de este tumor existen diversas pruebas de cribado:
Los dos únicos test que han demostrado mejoría en la supervivencia son el estudio inmuno-histológico de la sangre oculta en heces y la recto-sigmoidoscopia.
El cribado se debe realizar hasta los 75 años, mientras el sujeto tenga ≥ 10 años de expectativa de vida y entre 75- 85 años el cribado se debe ofrecer de forma informada, fundamentalmente en aquellos sujetos con expectativa de vida ≥ 10 años.
La novedad más importante para el futuro, es que la Federal Drugs Administration (FDA) norteamericana, aprobó en el año 2016 el uso de un test para la detección de ADN metilado de la región Septina 9 en el ADN circulante en la sangre (Epi proColon). Este test, comparado con los test de sangre oculta en heces, no ha mostrado una mayor sensibilidad y especificidad que aquéllos. Además, con el aumento de la edad, disminuye su sensibilidad y especificidad, por detectar ADN “dañado”, el cuál puede encontrarse con mayor frecuencia en personas mayores, debido al proceso de envejecimiento biológico y no debido a un tumor de colon subyacente.
¿Por qué entonces se contempla su uso?: Por los problemas de adherencia a los programas de “screening” convencionales. Aunque los test fecales sean mejores, es una prueba relativamente incómoda y por lo tanto la realizan un menor número de personas. El análisis rutinario de sangre es una prueba más conocida, cómoda y de mayor penetración en la población para su realización, por lo que lo esperable es que aumente el número total de casos detectados.
Cáncer de Pulmón: estado actual del screening
Hasta el año 2011 no se consideraba el “screening” del cáncer de pulmón. Actualmente es un tema en debate, si bien la recomendación preponderante, considera que el “screening” debe realizarse con TAC de baja emisión de energía hasta los 75 años, en aquellaspersonas fumadoras de 30 paquetes-año en activo, o hasta hace menos de 15 años. Dicho “screening” debería realizarse en centros especializados.
Las recomendaciones de cribado para los cinco tumores expuestos en las personas ≥ 65 años se resumen en la Tabla 3.
Las pruebas de “screening” recomendadas para cada tumor son:
Las recomendaciones relacionadas con la edad son:
La población de edad avanzada, tiene unas características especiales en la forma de desarrollar y de manifestar la enfermedad así como en la capacidad para tolerar los tratamientos. Estos factores obligan a una atención y evaluación personalizada.
La Oncogeriatría no es una nueva disciplina, sino una interacción entre diferentes especialidades con el fin de realizar una intervención óptima en los pacientes mayores con cáncer.
A pesar de que cada vez hay más pacientes de edad avanzada con cáncer, este grupo de edad es el menos representado en los ensayos clínicos. Esta falta de evidencia científica hace que la decisión sobre el tratamiento oncoespecífico recaiga muchas veces sobre una valoración subjetiva.
De forma general, el abordaje del cáncer está muy protocolizado. Depende del tipo, estadio, pronóstico e historia natural de éste. Pero más específicamente en el anciano, el abordaje dependerá no sólo de todo lo anterior, si no de su reserva funcional, comorbilidad, pronóstico vital, preferencias, deseos y prioridades. Los objetivos del tratamiento, en este grupo de población, no se deben plantear sólo en función de la supervivencia, sino también para mantener un estadio funcional y calidad de vida acep para el paciente.
El envejecimiento conlleva una pérdida progresiva de la reserva funcional y un aumento de la comorbilidad, que condicionan a su vez, una reducción de la tolerancia a los estresores como pueden ser los tratamientos antineoplásicos.
Esta vulnerabilidad a los estresores es lo que en geriatría denominamos fragilidad, y se caracteriza por una progresiva disminución de la reserva funcional de múltiples órganos y sistemas que provocan en el paciente, una mayor dificultad para mantener la homeostasis ante situaciones agresivas o que puedan suponer un estrés, como puede ser el proceso tumoral per se y/o su tratamiento. La fragilidad es el principal factor independiente de mortalidad y discapacidad en ancianos, y mucho más potente que la multi-morbilidad.
A pesar de que entre los expertos en esta materia existe un amplio consenso sobre la necesidad de detectar la fragilidad, hay cierta controversia sobre su abordaje operativo. Un instrumento para detectar y medir fragilidad debería ser multidimensional, capaz de detectar el grado de fragilidad y ser útil en diferentes contextos (Tabla 4).
La valoración geriátrica es multidimensional, utiliza escalas validadas, lleva realizándose en el ámbito de la geriatría desde hace muchos años y precisa de un tiempo, no siempre disponible en las consultas externas. Por ello, se han desarrollado escalas más reducidas que pueden utilizar los oncólogos para identificar a aquellos ancianos con cáncer que deberían ser valorados en profundidad por un geriatra.
En las últimas actualizaciones de la SIOG (Sociedad Internacional de Oncología Geriátrica) se han descrito hasta 17 test de cribado para detectar
actualizaciones de la SIOG (Sociedad Internacional de Oncología Geriátrica) se han descrito hasta 17 test de cribado para detectar pacientes que se benefician de una Valoración Geriátrica Integral (VGI), presentándose aquí algunas de las más específicas en Oncogeriatría.
La escala desarrollada por L.Balducci, es muy sensible para la detección de vulnerabilidad del adulto mayor (Tabla 5).
La Escala G8, fue desarrollada por el Instituto Bergonié, tiene 8 items y define a los pacientes como vulnerables si presenta ≤ 14 puntos. Esta escala predice la toxicidad a la quimioterapia, deterioro funcional y supervivencia y es una de las más utilizadas en el ámbito oncogeriátrico por su sencillez y rapidez (Tabla 6).
La escala VES 13 (Vulnerable Elders 13-Survey) se desarrolló en una gran cohorte de ancianos con cáncer de próstata e incluye preguntas sobre la salud autopercibida y sobre la capacidad de realizar actividades básicas e instrumentales de la vida diaria. El punto de corte está en 3 o más puntos (Tabla 7).
Una vez cribado el paciente, como beneficiario de una evaluación más profunda, el siguiente paso es la realización de una valoración geriátrica que consiste en un abordaje más exhaustivo y multidimensional, valorando todos los aspectos de la vida del paciente que pueden tener un impacto en el desarrollo de la enfermedad y en la respuesta al tratamiento (Tabla 8).
Los campos principales que figuran en todos los sistemas de valoración geriátrica son la capacidad funcional, la salud física, la salud mental y cognitiva y la situación socio-ambiental.
La VGI comienza con la revisión de las principales categorías de la capacidad funcional: actividades básicas de la vida diaria (ABVD) y actividades instrumentales de la vida diaria (AIVD). Entre las escalas que valoran las ABVD, las más utilizadas son las de Katz y Barthel (Tabla 9).
Entre las escalas que valoran la realización de las actividades instrumentales de la vida diaria (AIVB), que son aquéllas que permiten a un individuo vivir de forma independiente en la comunidad. La más utilizada es la escala de Lawton y Brody (Tabla 10).
Varios tests han sido validados para detectar las alteraciones cognitivas, de los cuáles el más popular es el “Mini-Mental State Examination”, ya que explora de una manera eficaz los principales aspectos de la función cognitiva; también lo hace de forma sensible y rápida el test de Pfeiffer (Tabla 11).
La VGI proporciona una estimación de la expectativa de vida del paciente y:
La VGI en ancianos con patología oncológica tiene una doble utilidad:
Cuando se detecta la fragilidad la intervención geriátrica estará orientada a pre-habilitar al paciente para que pueda recibir un tratamiento completo.
Los adultos mayores son un colectivo especialmente vulnerable al desarrollo de déficits funcionales. El incremento de edad se asocia a una pérdida de flexibilidad, de fuerza y masa muscular (la llamada sarcopenia), a un incremento porcentual de la masa grasa y a una menor capacidad cardiovascular, medida por el consumo máximo de O2. Este conjunto de cambios favorece el desarrollo de deterioro funcional, dependencia y, por tanto, de una peor calidad de vida.
La enfermedad cancerígena puede contribuir a este deterioro por su efecto directo sobre el organismo, por la menor capacidad para realizar actividad física y por los efectos secundarios de los tratamientos pautados para su curación. Además, los procesos oncológicos se pueden acompañar de síntomas que contribuyen al déficit funcional, como el cansancio (astenia), la falta de aire (disnea), la pérdida de apetito (anorexia) o la pérdida de peso. También pueden contribuir, factores psicológicos que se asocian con frecuencia a la enfermedad oncológica como la ansiedad, la depresión y el estrés.
El ejercicio en el adulto mayor sano ha demostrado numerosos beneficios en aspectos médicos (y no médicos) de la vida. Entre ellos podemos destacar:
Como consecuencia de todo lo anterior, mejora la expectativa de vida, es decir, disminuye la mortalidad. Por tanto, parece sensato pensar que, si esto acontece en sujetos sanos, también debería ser útil -incluso más que en los no enfermos- en los pacientes que padecen un cáncer.
En la actualidad existen varios estudios epidemiológicos publicados en personas jóvenes que demuestran la utilidad del ejercicio en la supervivencia del cáncer en general, y específicamente en las personas con cáncer de mama, colon o próstata. Pero faltan estudios, con un número de pacientes elevado que permitan dar recomendaciones más concretas y con mayor evidencia científica. Aún hay menos estudios que incluyan pacientes adultos mayores, sobre todo los más mayores (por encima de los 75 años), los frágiles o con algún tipo de discapacidad. No es fácil realizarlos, por diferentes razones, entre las que se encuentran:
A pesar de esta falta de trabajos randomizados, parece claro por los estudios publicados, que la actividad física debe ser un elemento más del tratamiento integral del cáncer. Fundamentalmente en tres ámbitos: el preventivo, tras el diagnóstico y, finalmente, en aquéllos que han superado un proceso oncológico.
Será posible convencernos de que el ejercicio puede prevenir algunos tipos de cáncer? A priori puede parecer que no tenga mucha relación. Pero no es así. Al igual que ya está plenamente instituido que debemos recomendar dejar de fumar o realizar un tipo determinado de dieta, habrá que incluir el ejercicio como maniobra preventiva.
¿Y cómo se puede explicar desde el punto de vista fisiológico?: pues mediante tres factores principales como son el control del sobrepeso, la activación de determinados sistemas hormonales (por mejor producción de insulina o menor resistencia a la misma), y fundamentalmente por su papel modulador del sistema inmune. Este sistema funciona peor con el envejecimiento, por lo que si se evita o minimiza su daño, se disminuirá también la posibilidad de desarrollar una patología oncológica.
La “inmunosenescencia” o envejecimiento del sistema inmune implica una menor actividad de las células natural Killer y un menor número de las células T nativas (que son las que actúan contra las células tumorales). También hay cambios en la captación de diferentes antígenos. Curiosamente, alguno de estos efectos, como el mal funcionamiento de las células natural Killer, también ocurre en pacientes oncológicos, por lo que su efecto deletéreo se multiplica en el adulto mayor.
Se ha demostrado en ancianos sanos, que el ejercicio regular mejora el funcionamiento del sistema inmune, por lo que se protegería la inmunidad “anti-cáncer”, si bien esta conexión no se ha demostrado en ensayos clínicos.
Si lo han hecho varios estudios (entre los que se incluyen revisiones sistemáticas y meta-análisis) en los que el ejercicio regular disminuye la posibilidad de aparición de varias neoplasias, entre las que destacan las de colon, mama y próstata. Existen también trabajos favorables sobre los cánceres de riñón, endometrio y pulmón.
En este sentido, el inmovilismo se asocia con la aparición del 13-14 % de las neoplasias de colon. En un estudio el riesgo de padecerlo era un 30 % menor en los que realizaban un ejercicio físico muy intenso respecto a los que no hacían nada de ejercicio. Parecidos son los resultados en el cáncer de mama, donde distintos estudios demuestran una reducción de incidencia media de esta neoplasia en torno a un 25 % en los sujetos proclives al ejercicio. Menos evidencia hay en el cáncer de próstata, pues parece que el ejercicio no disminuye su incidencia total.
Además de estos efectos preventivos, tener un buen estado de salud, encontrarse físicamente bien mediante la realización de ejercicio regular, garantiza estar en mejores condiciones para soportar mejor, tanto física como psicológicamente, el deterioro que puede provocar un cáncer y los efectos secundarios del tratamiento para combatirlo. Así que no hay duda: ¡Todo el mundo a hacer ejercicio físico!.
Está muy establecida la necesidad de tratamiento rehabilitador tras un deterioro funcional agudo, como una fractura de cadera o un accidente cerebrovascular (infarto o hemorragia cerebral). Es menos reconocido en los procesos oncológicos, en los que los déficits funcionales acontecen de manera más progresiva (subaguda), a lo largo del tiempo por el acúmulo de déficits provocados por la enfermedad o por los tratamientos aplicados para contrarrestarla.
Existen autores que promueven la necesidad de realizar un programa de ejercicio físico agresivo nada más ser diagnosticado de un cáncer, para mejorar la resistencia cardiovascular y poder soportar mejor los tratamientos; tanto la intervención quirúrgica, como la quimio o la radioterapia.
En el pasado, tanto en el cáncer como en otras patologías médicas, se recomendaba descansar y disminuir la actividad física. Esto es especialmente peligroso en personas mayores, porque la posibilidad de deteriorarse funcionalmente y no recuperarse suficientemente bien, es mucho mayor en éstas que en los jóvenes.
Es por ello, que en general, hay que mantenerse activo todo lo posible mientras estemos siendo tratados (con sentido común, todo lo que la enfermedad y el tratamiento nos permitan). Aunque es cierto, que todavía no hay trabajos que hayan estudiado con profundidad el desarrollo del deterioro funcional según los diferentes tipos de tratamiento aplicados (quimioterapia, radioterapia o cirugía).
¿Qué ventajas ha demostrado el ejercicio en el paciente oncológico?
Aunque estos aspectos son tratados en otros capítulos, encontramos necesario el recordarlos para las edades, objetivo de este capítulo:
¿Qué tipo de ejercicio realizar?
En general el ejercicio debe ser prescrito y supervisado por un especialista en ejercicio físico relacionado con el cáncer y en perfecta coordinación con el oncólogo y geriatra, que le realicen el seguimiento médico. Obligatoriamente ha de ser individualizado en cualquier paciente oncológico, pero aún más en el adulto mayor porque, además de la enfermedad cancerígena, suele tener una o varias patologías crónicas asociadas (enfermedades del corazón, pulmón, diabetes, artrosis…).
Las recomendaciones del ejercicio para pacientes oncológicos han de ser menores en intensidad y frecuencia respecto a las de la población sana. Algunos consejos generales son:
Idealmente hay que realizar diferentes tipos de ejercicio y con las siguientes frecuencias: este aspecto se desarrolla con mayor profundidad en el capítulo específico.
Estas recomendaciones son aplicables al paciente anciano vigoroso, no para el frágil o discapacitado. En éstos el nivel de ejercicio deberá ser menor, los ejercicios adaptados a su nivel funcional, y por tanto las tablas de ejercicio que han de proponerse deben ser aún más individualizadas y controladas.
Limitaciones en la realización de ejercicio
Siempre supervisado por un médico, se aconseja no realizar ejercicio si existe:
Y hay que tener las siguientes precauciones:
En resumen, tenemos que incorporar el ejercicio como agente preventivo y terapéutico del cáncer. Es fácil, barato y con pocos efectos secundarios. El tratamiento del cáncer debe ser cada vez más multidisciplinar y abarcar varios especialistas: el oncólogo, por supuesto, pero médicos generales, oncogeriatras, enfermeros especializados, psicólogos, trabajadores sociales, terapeutas ocupacionales, fisioterapeutas y grados en ciencias de la actividad física, también son necesarios para conseguir una efectividad mayor en la curación del cáncer, así como en todas las patologías y síntomas asociados.
Aquellos pacientes que han superado un cáncer tienen más riesgo que la población general, no sólo de presentar un nuevo proceso oncológico, sino también de padecer una enfermedad cardiovascular, diabetes, osteoporosis o desarrollar fragilidad o un déficit funcional. Por ejemplo, en mujeres supervivientes de un cáncer de mama, su riesgo de tener una limitación para caminar es de un 22 % respecto a un 8 % de las personas de su misma edad que no lo han padecido. Este riesgo se minimiza al realizar ejercicio de forma regular. También hay trabajos que concluyen que el ejercicio en pacientes que ha sufrido un cáncer mejora la supervivencia y disminuyen la recidiva tumoral.
A pesar de ello, un buen número de supervivientes de una patología cancerígena permanecen inactivos. Si el ejercicio es recomendable en población general, lo es aún más en este segmento poblacional. Los tipos de ejercicio y su cuantía no varían de los recomendados a sujetos ancianos sin patología oncológica previa. Como siempre estos ejercicios deben ser individualizados para cada paciente según comorbilidades, edad y situación funcional. En general se recomienda realizar:
Aunque estos sean los ejercicios y el tiempo “idealmente” recomendados, no hay que frustrarse ni desesperarse si no se pueden alcanzar o, si en algunos días o semanas, no se puede conseguir. Lo importante es cambiar de mentalidad para conseguir una vida más activa e integrar el ejercicio como algo cotidiano en nuestro quehacer diario.
Sanitas Hospitales ha ampliado su oferta de Cirugía Cardiaca en Madrid con el establecimiento de una red integrada que está formada por un mismo equipo ...
El Hospital La Moraleja se mantiene como 6º hospital privado con mejor reputación en el Monitor de Reputación Sanitaria 2023